特定健診・特定保健指導とは
1.特定健診・特定保健指導の社会的役割
1)成人健診の目的
わが国の健康診査(以下、健診)は様々な法律によって定められています(図1)。健診は、自覚症状がない高血圧症、糖尿病、脂質異常症などの病気を発見して治療につなげるだけでなく、自分の身体のことをよく知り、また身体からの危険信号を知り、生活習慣(食事、運動、喫煙、睡眠など)を振り返る重要な機会です。
平成20年4月から始まった特定健康診査・特定保健指導(以下、特定健診・特定保健指導)は、成人健診の一つであり、ほかの制度との整合性をとりながら運用されています。
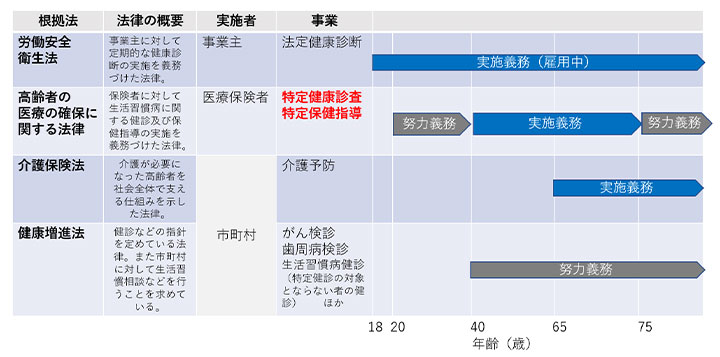
図1 各関連法における成人健診などとの関係
2)40から74歳の生活習慣病対策を強化した「特定健診・特定保健指導」制度
特定健診・特定保健指導は「高齢者の医療の確保に関する法律」により医療保険者の義務として40歳から74歳までの被保険者と被扶養者に対して実施する健診です。この健診は平成27年(2015年)度における医療費適正化に実質的な成果を目指す政策目標の1つとして、糖尿病等の患者・予備群の減少率を平成20年に比べて25%減少させることを目的としたものであり、いわゆるメタボリックシンドロームに特化したものとして、メタボリックシンドローム健診ともいえる健診です。
この健診は、特定保健指導の必要な受診者を抽出することを目的としたハイリスクアプローチの健診であり、またその結果に基づいた特定保健指導も保険者に義務付けられた点が従来の健診と異なる点です。
3)戦後の疾病構造の変化
戦後、わが国の疾病構造は、結核などの感染性疾患から悪性新生物(がん)、心疾患、脳血管疾患などの非感染性疾患(NCDs: Non-Communicable Diseases)中心へと大きく変化してきました。NCDsとは、世界保健機関(WHO)の定義で、不健康な食事や運動不足、喫煙、過度の飲酒、大気汚染などにより引き起こされる、悪性新生物・糖尿病・循環器疾患・呼吸器疾患・メンタルヘルスをはじめとする慢性疾患をまとめて総称したものです。
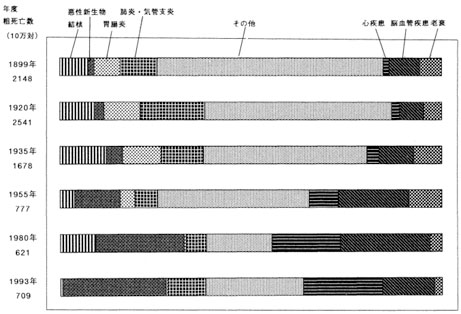
図2 疾病構造の変化
出典)青木國雄、20世紀における日本人の疾病構造の変化と食生活、食衛誌. Vol. 38, No. 3
令和2年(2020年)日本人の主な死因の構成割合をみると、1位悪性新生物(27.6%)、2位心疾患(15.0%)、3位老衰(9.6%)、4位脳血管疾患(7.5%)でした。心疾患と脳血管疾患は動脈硬化を原因とする疾患が主体ですが、心疾患と脳血管疾患を合わせると22.5%となり死因の約1/4を占めていることが分かります。
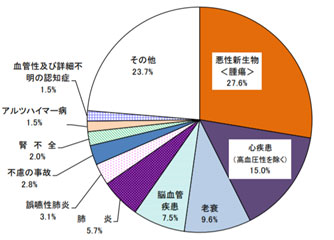
図3 主な死因の構成割合(令和2年(2020)
出典)厚生労働省、令和2年(2020) 人口動態統計月報年計(概数)の概況4)
4)特定健診・特定保健指導が目指す解決すべき健康課題①
特定健診・特定保健指導は、メタボリックシンドローム(内臓脂肪症候群)に着目した健診です。メタボリックシンドロームは、とくに心血管疾患発症リスクに注目し、その上流に内臓脂肪蓄積が位置するという点を重視した疾患概念です(図2)。

図4 メタボリックシンドロームの診断基準
メタボリックシンドロームを診断する意義は心血管予防にあります。米国の研究で、およそ95万人を対象とした87件の縦断研究のシステマティックレビューでは、メタボリックシンドロームでは対照群と比較して、心血管疾患の発症リスクは約2倍、全死亡率は約1.5倍に増加したと報告しています1)。
我が国でも内臓脂肪蓄積、血圧上昇、血糖上昇、脂質異常症のそれぞれの程度が軽度であっても複数個重なることで冠動脈疾患の危険性が倍増することが2001年の労働調査研究班の研究2)をはじめ、国内でも様々な調査により示されています。
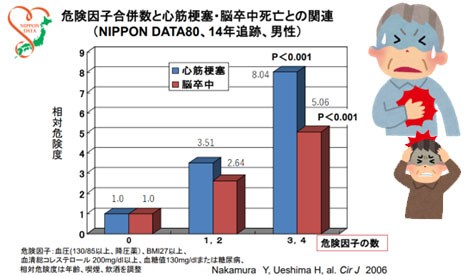
図5. 危険因子合併数と心筋梗塞・脳卒中死亡との関連3)
心筋梗塞などの心血管疾患は死亡率の高い疾病であり、特に発症急性期に約20%の人々が死亡します9)。ある日突然起こる上、運よく死を免れても重い傷害を残し、本人はもとより家族や職場にとって大きな悲しみを残します。一方である程度は予防が可能であるという特徴をもちます。この点で日本人の死因として重要な位置を占める悪性新生物とは異なります。
メタボリックシンドロームの診断基準に近い基準を用いて、特定健診の結果により、メタボリックシンドロームの病態をもつ人または予備群(心血管疾患発症リスクが高い人たち)を早期に選出し、特定保健指導で生活習慣を見直すサポートを提供する仕組みが、特定健診・特定保健指導です。
5)特定健診・特定保健指導が目指す解決すべき健康課題②
日本が直面する社会問題の一つとして少子高齢社会における医療費の高騰があります(図6)。医療費は、当然ながら高齢になるほどかかります。2020年度人口一人当たり国民医療費をみると、65歳未満は18万3,500円に対し、65歳以上は73万3,700円となっています。
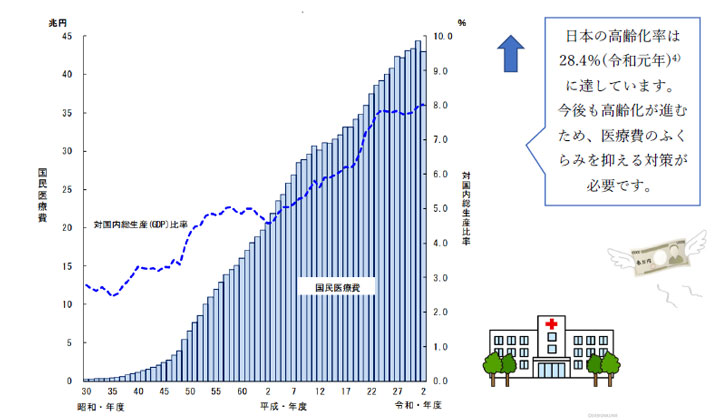
図6 国民医療費 対国内総生産・ 対国民所得比率の年次推移
(厚生労働省 令和2(2020)年度 国民医療費の概況5)より)
医療費はどんな疾患に多く使われているのでしょうか?
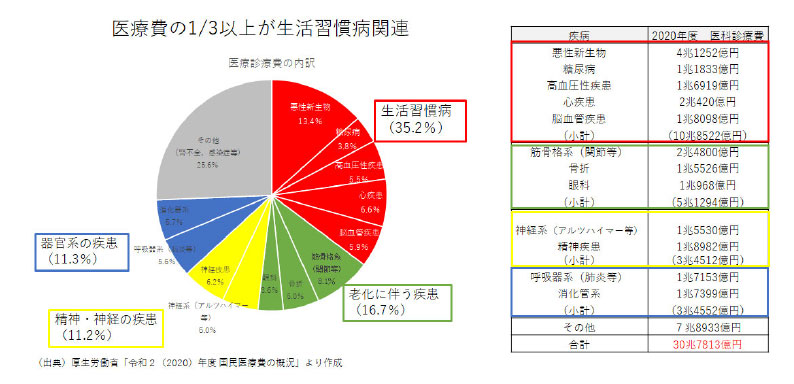
図7 令和2 年度国⺠医療費の概況
医療費の1/3 以上が⽣活習慣病関連で使われていることが分かります。医療費を抑えていくには、⽣活習慣病を抑えていくこと、予防していくことが⾮常に重要ということが分かります。
6)⽣活習慣病の合併症に対する医療費が増加している
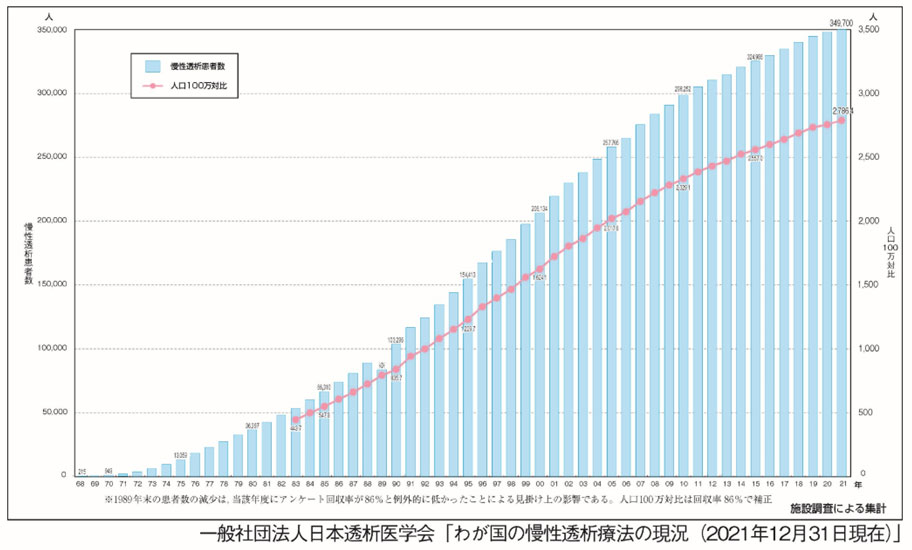
図8 2021 年慢性透析療法の現況
医療費⾼騰の⼀つに、⼈⼯透析新規導⼊患者数の増加があります。糖尿病性腎症を原疾患とした透析
患者数増加もあり、2021 年末慢性透析療法を受けている患者総数は 349,700 ⼈でした。⼈⼯透析は患
者と家族の苦痛が極めて⼤きいこと、また⼈⼯透析の1⼈あたり⽉額医療費は 約40 万円、年間総額は
約1.57 兆円と推計されています(厚⽣労働省保険局)。
⾮感染性疾患(NCDs)の中でもメタボリックシンドロームから進展した糖尿病は、慢性腎不全や脳卒
中、⼼臓病などの合併症をきたすことで医療上だけでなく社会的にも問題とされています。合併症を起
こせば⽣活の質は低下し、医療費も⾼額となります。
7)特定健診・特定保健指導の社会的役割 まとめ
予防しうる⽣活習慣病と合併症に対する医療費が増加しているため、⽣活習慣病や動脈硬化の原因である内臓脂肪蓄積や喫煙、耐糖能異常などに着⽬して対象者を選出し、疾病として現れる前に、早期に⽣活習慣改善を働きかける役割を担っているのが特定健診+特定保健指導制度です。本制度は、⽇本が抱える少⼦⾼齢化と医療費⾼騰問題の解決への⼀助も担っているのです。
2.特定健診・特定保健指導の内容や受け⽅について
1)特定健診・特定保健指導の対象者
被⽤者保険※1 と国⺠健康保険※2 の保険者(各保険組合)に実施義務があり、被保険者と被扶養者(40
歳から74 歳)を対象とします。
※1 被⽤者保険:お勤めされている⽅が加⼊する保険です。(通称:協会けんぽ、組合けんぽ)
従業員とその家族(配偶者など)が特定健診・特定保健指導の対象
※2 国⺠健康保険:主に個⼈事業主や、短時間労働のため会社の健康保険に加⼊できない⼈が加⼊する健康保険です。市区町村が運営しています。(通称:こくほ)

個⼈事業主とその家族(配偶者など)が特定健診・特定保健指導の対象
2)特定健診の項目
特定健診の項目を表1に示します。基本的な項目としては標準的な質問票、腹囲、BMI、血圧、脂質、血糖、肝機能検査、尿検査が含まれます。詳細項目のうち、心電図は高血圧または不整脈が疑われる場合に、眼底検査は高血圧または糖尿病が疑われる場合で、医療機関受診中でない方を対象として行うことが推奨されています。
表1 特定健康診査項目
| 基本的な項目 | |
|---|---|
| 質問票 | 服薬歴、喫煙歴、既往歴など |
| 身体計測 | 身長、体重、腹囲、BMI |
| 血圧 | 血圧 |
| 肝機能検査 | AST、ALT、γ-GTP |
| 脂質検査 | 中性脂肪、HDLコレステロール、LDLコレステロール(Non-HDLコレステロール)※3 |
| 血糖検査 | 空腹時血糖またはHbA1cまたは随時血糖 |
| 尿検査 | 尿糖、尿蛋白 |
| 詳細な健診の項目 ※一定の基準の下、医師が必要と認めた場合に実施 | |
| 貧血検査(ヘマトクリット値、血色素量、赤血球数)、心電図、眼底検査、血清クレアチニン検査(eGFR) | |
※3 中性脂肪が400mg/dl以上である場合または食後採血の場合は、LDLコレステロールに代えてNon-HDLコレステロール(総コレステロールからHDLコレステロールを除いたもの)で評価を行います
健診項目の多くは、血糖値をはじめ生活習慣病のパラメーターであり、糖尿病・脂質異常症・高血圧症の最終帰結である脳・心血管疾患の予防を目指していることが伺えます。
3)特定保健指導対象者の選定と階層化基準
動脈硬化性疾患のリスク因子(内臓脂肪蓄積、喫煙等)の保有数によって、「動機付け支援」と「積極的支援」に分け、保健指導の支援方法の手厚さを変えています。よりリスクが高い方が積極的支援です。
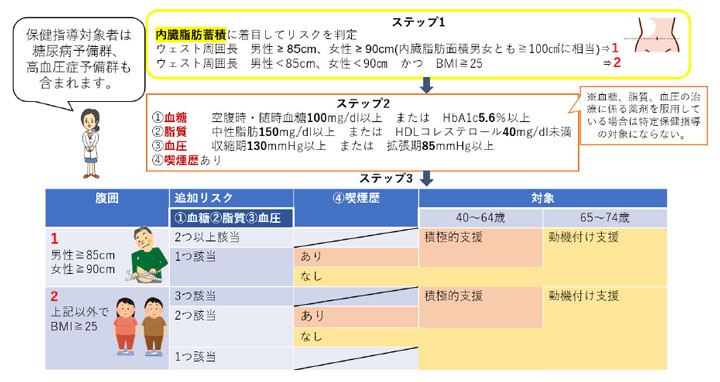
図9 特定保健指導対象者の選定と階層化基準
| 動機付け支援 <リスクが出現し始めた段階> |
積極的支援 <リスクが重なり始めた段階> |
|
|---|---|---|
| 初回面接 | ・個別面接20分以上(情報通信技術を活用した遠隔面接は30分以上)、または8名以下のグループ面接で80分以上を行います。 ・専門的知識・技術を持ったスタッフ(保健師・管理栄養士等)が、対象者に合わせた実践的なアドバイス等を行います。 |
|
| 面接後~ | 専門スタッフのサポートを受けながら、行動目標に沿って生活習慣改善に取り組みます | |
| ・原則、初回面接1回の支援です。 (当クリニックでは、生活習慣の改善状況を報告頂き、「CARADA」アプリ内チャット機能にて専門スタッフからアドバイスを受けることも可能です。) |
・当クリニックでは、日々の歩数や体重、食事や血圧などのデータを記録・管理できるアプリ「CARADA」を用いて生活状況を専門スタッフと共有し、アドバイスを受けることができます。 ・積極的支援では双方向による情報のやりとりを活発に行います。 |
|
| 3ヶ月以降 評価 |
・メール(チャット)・電話・面接のいずれかで、健康状態・生活習慣の改善状況(体重および腹囲は必須)を確認し、取り組んだ感想などをお聴きし、支援終了となります。 | ・メール(チャット)・電話・面接のいずれかで、健康状態・生活習慣の改善状況(体重および腹囲は必須)を確認し、取り組んだ感想などをお聴きし、支援終了となります。 ・対象者さんの状況や意向に応じて、6ヶ月間までフォローの延長が可能です。 |
4)特定保健指導で行うこと・特定保健指導の治療方針
特定保健指導では、特定健診の結果から、生活習慣病の発症リスクが高く、生活習慣の改善による生活習慣病の予防効果が多く期待できる方に対して、生活習慣を見直すサポートをします。
受診者さんの準備状態に応じて「変えたい」「気になる」と考えている生活習慣(食事、運動、喫煙など)を、どんな方法で変えていくかを専門スタッフ(保健師、管理栄養士等)と話し合い、目標達成の支援をしていく機会です。特定保健指導は、受診者さんの生活習慣に対する意識の変化が起こり、行動が変わり、良い習慣が形成されることを目指しています。
5)特定健診・保健指導を受けるには
医療保険者から、対象者さんに受診券(保健指導は「利用券」)や受診案内が届きます(郵送や手渡し等)ので、届き次第、受診券(利用券)と被保険者証を持って、医療保険者の案内する実施場所に行きます。
受け方が分からない方は、ご自身が加入している医療保険者(自営業の方は市区町村へ、会社等へお勤めの方(被扶養者を含む)は、お勤め先)までお問い合わせ下さい。
参考文献
2)労働省作業関連疾患総合対策研究班調査 N akamura et al. jpn Cric J, 65: 11, 2001
3)Nakamura Y, Yamamoto T, Okamura T, Kadowaki T, Hayakawa T, Kita Y, Saitoh S, Okayama A, Ueshima H, NIPPON DATA80 Research Group.
Combined Cardiovascular Risk Factors and Outcome: NIPPON DATA80, 1980-94.
Circ J. 2006 Aug;70(8):960-964.
4)内閣府 令和2年版高齢社会白書、第一節 高齢化の状況
https://www8.cao.go.jp/kourei/whitepaper/w-2020/html/zenbun/s1_1_1.html
5)厚生労働省、令和2(2020)年度 国民医療費の概況
6)一般社団法人日本動脈硬化学会、動脈硬化性疾患予防ガイドライン2017
7)門脇孝・津下一代 編、第三期 特定健診・特定保健指導ガイド、南山堂、2018
8)厚生労働省、標準的な健診・保健指導プログラム、平成30年度版
9)宮崎滋・代田浩之 編、メタボリックシンドロームと循環器合併症、中外医学社、2007
10)一般社団法人日本肥満学会、肥満診療ガイドライン2022、ライフサイエンス出版